两顶级癌症中心数据显示,糖皮质激素会将接受免疫治疗的肺癌患者总生存期拉低55.4%
正当免疫治疗的捷报不停传来,人们在为这一划时代的抗癌疗法欢欣鼓舞时,一朵乌云突兀地出现在晴朗而明亮的天空之中。
近日,来自MSKCC(纪念斯隆凯特林癌症中心)的Matthew博士领导的团队发现,在接受PD-(L)1抑制剂治疗的非小细胞肺癌的患者中,本来用于缓解患者并发症的糖皮质激素,却明显降低了治疗的效果,使一个研究队列中患者的总生存期从12.1个月降到了5.4个月!
这项研究发表在最新一期的国际肿瘤权威期刊Journal of Clinical Oncology上。

Matthew博士
有计划进行免疫治疗的患者要注意了,在面对癌症的并发症时,须更加谨慎地使用糖皮质激素。文章同时也给出了使用糖皮质激素的建议,毕竟这个药有时候又不得不用。
糖皮质激素被广泛用于治疗非小细胞肺癌患者的严重并发症,包括疲劳、呼吸困难、食欲下降以及有症状的脑转移等。不过,考虑到糖皮质激素的免疫抑制属性,尤其是其对T细胞的潜在影响,暗示其可能会降低免疫检查点阻断(ICB)疗法的效果。
而目前,PD-(L)1抑制剂又是晚期非小细胞肺癌的标准疗法。因此之前使用过糖皮质激素的患者不被建议进行ICB治疗。但是糖皮质激素对于ICB疗效的影响到底如何,还需要实实在在的临床数据进行验证。
于是Matthew博士的团队,对糖皮质激素是否会影响ICB疗法进行系统性地调查。

他们选取了两个独立的队列进行回顾性研究。这两个队列分别是MSKCC队列和GRCC(古斯塔夫•鲁西癌症中心)队列,其中MSKCC队列包括455人,GRCC队列包括185人。
这些人都是晚期非小细胞肺癌患者,且都进行过单一PD-(L)1抑制剂的治疗,并有临床和药物使用记录。其中,对于糖皮质激素的使用的记录,是在PD-(L)1抑制剂治疗开始前的30天内。
一对比数据,研究者们就发现了蹊跷,使用过和未使用过糖皮质激素的患者,对免疫疗法的响应率截然不同。
在MSKCC队列中,使用过糖皮质激素(>=10mg)的患者对免疫治疗的总体响应率是6%,而未使用糖皮质激素(少于10mg也被认为是未使用,这个使用量在人体正常范围内,不会对临床有影响)患者的总体响应率是19%,差别非常明显,如下图所示。看来,糖皮质激素会减弱PD-(L)1抑制剂的效果不是空穴来风。
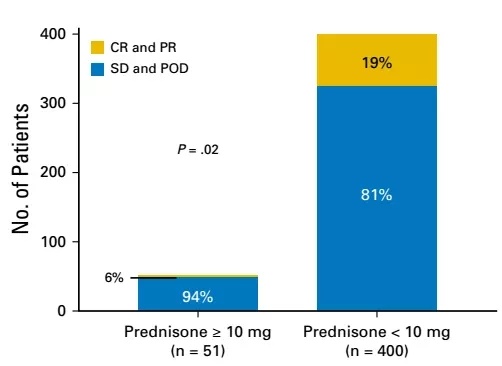
CR:完全缓解 PR:局部反应
SD:病情稳定 POD:病情发展
随后,研究人员继续深挖了糖皮质激素对治疗效果的影响。统计发现,使用糖皮质激素的患者中,总生存期的中位值是5.4个月,而未糖皮质激素(<10mg)患者的总生存期的中位值是12.1个月,如图所示。同时,无进展生存期也从2.6个月降到了1.7个月。
在GRCC队列中,结果也类似。糖皮质激素对PD-(L)1抑制剂治疗效果的削弱非常明显!
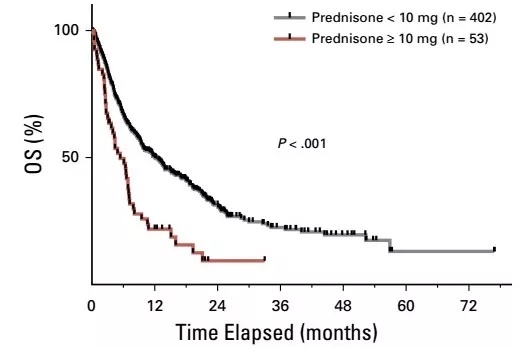
糖皮质激素对患者生存期的影响
为了坐实糖皮质激素的“罪名”,研究者又排除其他因素的干扰,比如脑转移史,年龄,性别,吸烟史,组织学情况等。
根据这些因素进行调整,划分亚组,发现在每一个亚组中,使用过糖皮质激素的患者,总生存期和无进展生存期都有下降。由此可见,糖皮质激素的使用对PD-(L)1抑制剂疗效的负面影响是毋庸置疑的。
那到底什么时间使用糖皮质激素对治疗效果影响最大呢?研究者们发现,在PD-(L)1抑制剂治疗的前30天内未使用过糖皮质激素的患者,免疫治疗效果最好;在治疗前的1-30天内使用过的患者,疗效相对就差一些;而在起始治疗时还在使用糖皮质激素的患者,疗效最差。
这表明,在越接近PD-(L)1抑制剂治疗时使用糖皮质激素,疗效越差。
这确实是一个不幸的消息。一直以来,很多疾病,尤其是自身免疫系统疾病,都需要用到糖皮质激素。而且,糖皮质激素也是治疗癌症众多并发症的重要手段。特别地,糖皮质激素需要被用来控制肿瘤的脑转移,以及改善病人的疲劳,呼吸困难以及厌食等症状。
但是很遗憾,现在糖皮质激素被证实会明显减弱ICB的效果,令患者陷入两难之境。究其原因,治疗前使用糖皮质激素,可能会阻碍CD8阳性细胞的增殖,而CD8阳性细胞对PD-(L)1抑制剂的响应来说是必需的。
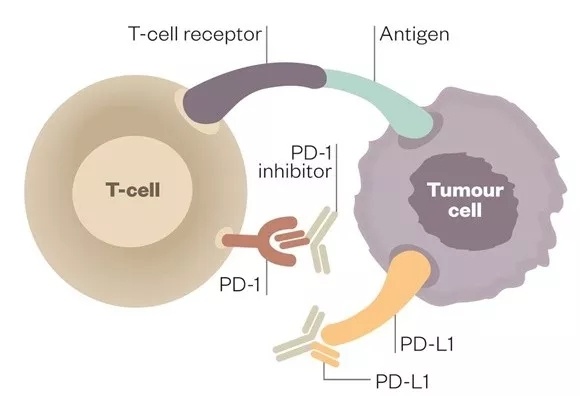
有鉴于此,有计划进行免疫检查点阻断疗法的患者,可能要更加谨慎的对待癌症的并发症,或许可以尝试选择其他药物来处理这些症状,或者使用非药物手段。
但是,面对脑转移时,糖皮质激素的使用又是不可避免的,那么可以在进行免疫治疗前,逐步减少糖皮质激素使用量,以使免疫疗法的获益达到最大。
此外,有研究表明,当ICB与化疗联合使用时,即使使用过糖皮质激素,疗效不会受明显影响。所以当在糖皮质激素不得不用时,短暂地将其与ICB及化疗联合使用,或许是一个不错地选择。
不过令人欣慰的是,在进行ICB治疗过程中,使用糖皮质激素处理免疫治疗的副作用,似乎不会对疗效产生负面效果。因此,使用糖皮质激素治疗ICB引起的3级和4级的毒副反应时,没有必要担心。
当然,还是希望科学家们能加快加深对癌症治疗的研究,优化现有的疗法,以造福于广大患者。


{replyUser1} 回复 {replyUser2}:{content}